

Zinnige zorg of betaalbare, passende, doelmatige, houdbare, waardegedreven, uitkomstgerichte zorg? Het zijn volgens Sjoerd Repping allemaal concepten die hetzelfde beogen en grotendeels overlappen. Ze hebben als doel om zorg te leveren die bewezen waardevol is voor patiënten en geen zorg te leveren die niet van meerwaarde is. Om te bepalen welke zorg dat doet en welke niet, moet continu onderzoek worden gedaan.
Tekst: Pieter Lomans • Portretten: Mark Horn
epping, hoogleraar zinnige zorg bij Amsterdam UMC en voorzitter van het landelijke pro-gramma Zorgevaluatie en Gepast Gebruik (ZE&GG), komt eigenlijk nooit een tegenstander van zinnige zorg tegen. “Als algemeen concept is het net zoiets als een gelukkig leven of een rechtvaardige samenleving. Iedereen is voor. De uitdagingen ontstaan pas als je er handen en voeten aan gaat geven in het maken van keuzes. In de praktijk wordt zinnige zorg een heel specifiek vraagstuk: om welke uitkomstmaten gaat het, of over welke indicatie hebben we het? En vaak gaat het ook over relatieve effectiviteit: als er meerdere behandelopties zijn, welke is dan het meest effectief? Bovenop deze medische inhoud komt ook de maatschappelijke opgave: rechtvaardigt de mate van effectiviteit van de betreffende zorg de inzet van schaarse middelen en mensen? De basis voor deze complexe afwegingen, moet steeds de onderliggende kennis zijn over wat waarde toevoegt en wat niet.”
Op dit moment is het zo dat we eigenlijk alleen voor de instroom van dure geneesmiddelen standaard toetsen op effectiviteit en kosten. Het Zorginstituut voert die beoordeling zorgvuldig uit: is het effectief en zo ja, is de mate van effectiviteit het geld waard. Daarbij hanteert het Zorginstituut een limiet van 80.000 euro per gewonnen levensjaar. “Het ingewikkelde is”, zegt Repping, “dat we in de rest van de zorg vaak helemaal niet standaard toetsen op effectiviteit en al helemaal niet op kosten, arbeidsinzet of duurzaamheid. De introductie van een duur apparaat of een andere werkwijze wordt niet officieel getoetst op toegevoegde waarde. Het systeem gaat er eigenlijk vanuit dat dit vanzelf gebeurt, maar dat gebeurt alleen als iemand daar subsidie voor aanvraagt (en krijgt), collega’s en andere ziekenhuizen meekrijgt om patiënten te includeren, de uitkomsten in de richtlijn krijgt en dan iedereen zo ver krijgt te gaan handelen volgens de nieuwe inzichten. Dat werkt verre van optimaal. Dat moet anders.”

Daarnaast speelt ook mee dat zorgverleners – net als alle andere mensen – graag blijven doen wat ze deden, ook al blijkt uit onderzoek dat het anders en beter kan. Twintig jaar geleden schreef het British Medical Journal Why do doctors use treatments that do not work? Het artikel heeft niets aan actualiteit ingeboet.
Toch ziet Repping mogelijkheden om tot meer zinnige zorg te komen. Essentieel is daarbij dat het schot tussen zorg en onderzoek verdwijnt. “De sturing op de zorg met onder andere zorgverzekeraars, raden van bestuur, Medisch Specialistische Bedrijven, patiënten, wetenschappelijke verenigingen, is helemaal los georganiseerd van het vergaren van kennis via het onderzoeksysteem. Die twee zouden één moeten worden, met het doen van onderzoek als standaard onderdeel van de zorgafspraken als er sprake is van twijfels over (relatieve) effectiviteit. Pas dan krijg je een continue evaluatie van zorg met een heel andere dynamiek. Door een voortdurende cyclus van het vaststellen van de belangrijkste kennisvragen, het uitvoeren van het onderzoek, het duiden van de uitkomsten in richtlijnen en pakketbeheer en het implementeren in de praktijk, kunnen de zorgpartijen veel meer gaan sturen op kosten en effectiviteit in het open pakket, zoals we dat noemen.”
Sjoerd Repping
Het vereist naast al dit onderzoek vooral ook een stevige cultuuromslag, die alle betrokken partijen vraagt in beweging te komen. “Wetenschappelijke verenigingen moeten duidelijkere richtlijnen opstellen en zeggen wat onderzocht moet worden, verzekeraars moeten inhoudelijke afspraken gaan maken met ziekenhuizen over wat onderzocht en wat geïmplementeerd moet worden, en raden van bestuur moeten daar weer op sturen richting divisies en afdelingen. Dat zijn ze helemaal niet gewend. De ambitie van het landelijke ZE&GG programma van alle koepelpartijen is dat dit in 2028 allemaal maximaal vanzelfsprekend wordt.” •
Sjoerd Repping

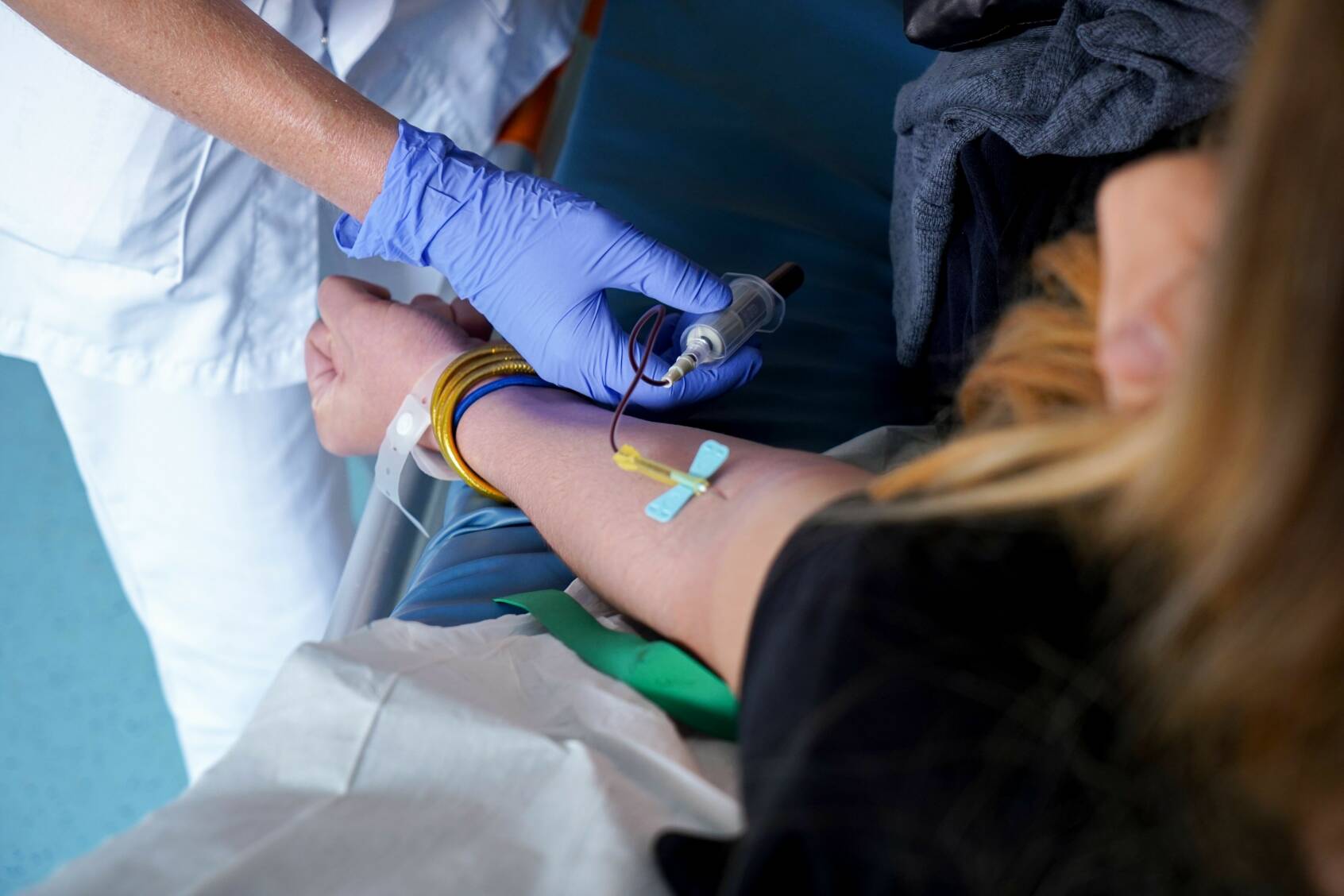
Bij ongeveer een op de vijf mensen die op de spoedeisende hulp (SEH) terecht komen, denken artsen en verpleegkundigen dat er een infectie meespeelt. In die gevallen wordt een bloedkweek afgenomen om vast te stellen of het inderdaad om een infectie gaat en met welke bacterie precies. Bij slechts 15 procent van al die bloedkweken wordt een infectie vastgesteld en een deel hiervan blijkt achteraf ook nog vals-positief. “We nemen dus eigenlijk te veel bloedkweken af en behandelen soms patiënten voor een infectie die ze niet hebben”, zegt Prabath Nanayakkara, hoogleraar acute interne geneeskunde bij Amsterdam UMC.
Enkele jaren geleden vroeg hij zich af of de SEH zonder gevaar voor de patiëntenzorg misschien met minder bloedkweken toe kan. In heel Nederland gaat het al gauw om honderden bloedkweken per dag. Terugdringen van dat aantal draagt bij aan een doelmatigere acute zorg. Met machine learning ontwierp hij op basis van geanonimiseerde gegevens van duizenden SEH-patiënten in Amsterdam UMC een algoritme dat aangeeft of een bloedkweek wel nodig is. Dat algoritme weegt onder andere de beschikbare gegevens uit het Elektronisch Patiënten Dossier (EPD), zoals lichaamstemperatuur, bloeddruk en ontstekingswaarden, en bepaalt dan of er een lage kans is op een positieve bloedkweek. Op basis van dat algoritme-advies en de eigen waarneming kan de arts bepalen of er een bloedkweek afgenomen worden of niet.
“Dit algoritme hebben we eerst nog bij een aantal andere ziekenhuizen op betrouwbaarheid getest,” zegt Nanayakkara. “Ook daar bleek het goed te voldoen en zagen we dat met gebruik van dit algoritme, dat aan het EPD is toe te voegen, het aantal aanvragen voor een bloedkweek tot wel dertig procent is terug te dringen zonder gevaar voor de patiënt. De voordelen? Op de eerste plaats krijgen we zo minder onnodige diagnostiek, wat ook weer leidt tot minder vals-positieve uitslagen. In het algemeen leidt dat tot een betere behandeling van patiënten en kortere ziekenhuisopnames. Kortom, een doelmatigere, beter passende en betaalbaardere zorg.”
Het algoritme gaat vanaf half februari in een laatste onderzoeksfase meedraaien in het EPD van Amsterdam UMC. Nanayakkara: “Later dit jaar sluiten nog enkele andere ziekenhuizen aan bij deze gerandomiseerde dubbelblinde studie. Bij goede resultaten is het algoritme daarna landelijk – en zo mogelijk ook internationaal – uit te rollen.”


Anne Eskes
De afgelopen jaren zagen we steeds meer wetenschappelijk bewijs dat actieve betrokkenheid van patiënten en vooral ook hun naasten tot een betere kwaliteit van zorg en van leven leidt”, zegt Anne Eskes, universitair hoofddocent aan Amsterdam UMC en via een bijzonder lectoraat ook verbonden aan de Hogeschool van Amsterdam. “Dat hebben we zelf ook uitgezocht in een groot onderzoek bij driehonderd patiënten die een grote oncologische operatie moesten ondergaan. Bij 150 patiënten werd de gebruikelijke zorg geleverd, bij 150 patiënten ondersteunden familie of vrienden bij de ziekenhuiszorg. In dat laatste geval waren ze voortdurend aanwezig in het ziekenhuis en sliepen ze daar ook. Bovendien werd ze gevraagd ook mee te doen in de zorg. Dan gaat het om eenvoudige, maar belangrijke dingen zoals helpen bij het tandenpoetsen, wat praten over de actualiteit en alledaagse dingen, samen eten als dat kan, helpen bij het lopen van een rondje over de afdeling, het doen van ademhalingsoefeningen, aanwezig zijn bij het gesprek met artsen en verpleegkundigen; dat soort zaken.”
Het meenemen van de familie in de zorg en begeleiding van de patiënt bleek inderdaad tot meer tevredenheid te leiden. Niet alleen bij de patiënt, die zich minder alleen en meer gesteund voelt, maar ook bij de familie. Die blijft direct op de hoogte van alle ontwikkelingen en kan zinnige bijdragen leveren aan de zorg. Bovendien, en niet onbelangrijk, neemt de hoeveelheid thuiszorg die nodig is na ontslag af. Een win-win situatie dus: meer tevreden patiënten en familieleden én minder thuiszorg nodig waar de tekorten in personeel erg groot zijn.
“Binnen het concept van passende zorg is het belangrijk dat een ziekenhuis de familie ruimte biedt om betrokken te zijn bij de zorg van de patiënt”, zegt Eskes. “Lang niet elk ziekenhuis doet dat, dus daar is nog wel wat te winnen.” Eskes ziet ook, dat niet iedere patiënt bij ziekenhuisopname een familielid kan meenemen. “Het is zeker geen verplichting. Maar als je met meer familiebetrokkenheid de zorg deels kunt ontlasten, blijft die zorg tegelijkertijd beter beschikbaar voor de mensen die, om welke reden ook, die familiebetrokkenheid niet kunnen organiseren. Ook dat is winst.”



Het vereist naast al dit onderzoek vooral ook een stevige cultuuromslag, die alle betrokken partijen vraagt in beweging te komen. “Wetenschappelijke verenigingen moeten duidelijkere richtlijnen opstellen en zeggen wat onderzocht moet worden, verzekeraars moeten inhoudelijke afspraken gaan maken met ziekenhuizen over wat onderzocht en wat geïmplementeerd moet worden, en raden van bestuur moeten daar weer op sturen richting divisies en afdelingen. Dat zijn ze helemaal niet gewend. De ambitie van het landelijke ZE&GG programma van alle koepelpartijen is dat dit in 2028 allemaal maximaal vanzelfsprekend wordt.” •
Sjoerd Repping
Daarnaast speelt ook mee dat zorgverleners – net als alle andere mensen – graag blijven doen wat ze deden, ook al blijkt uit onderzoek dat het anders en beter kan. Twintig jaar geleden schreef het British Medical Journal Why do doctors use treatments that do not work? Het artikel heeft niets aan actualiteit ingeboet.
Toch ziet Repping mogelijkheden om tot meer zinnige zorg te komen. Essentieel is daarbij dat het schot tussen zorg en onderzoek verdwijnt. “De sturing op de zorg met onder andere zorgverzekeraars, raden van bestuur, Medisch Specialistische Bedrijven, patiënten, wetenschappelijke verenigingen, is helemaal los georganiseerd van het vergaren van kennis via het onderzoeksysteem. Die twee zouden één moeten worden, met het doen van onderzoek als standaard onderdeel van de zorgafspraken als er sprake is van twijfels over (relatieve) effectiviteit. Pas dan krijg je een continue evaluatie van zorg met een heel andere dynamiek. Door een voortdurende cyclus van het vaststellen van de belangrijkste kennisvragen, het uitvoeren van het onderzoek, het duiden van de uitkomsten in richtlijnen en pakketbeheer en het implementeren in de praktijk, kunnen de zorgpartijen veel meer gaan sturen op kosten en effectiviteit in het open pakket, zoals we dat noemen.”
Sjoerd Repping

epping, hoogleraar zinnige zorg bij Amsterdam UMC en voorzitter van het landelijke pro-gramma Zorgevaluatie en Gepast Gebruik (ZE&GG), komt eigenlijk nooit een tegenstander van zinnige zorg tegen. “Als algemeen concept is het net zoiets als een gelukkig leven of een rechtvaardige samenleving. Iedereen is voor. De uitdagingen ontstaan pas als je er handen en voeten aan gaat geven in het maken van keuzes. In de praktijk wordt zinnige zorg een heel specifiek vraagstuk: om welke uitkomstmaten gaat het, of over welke indicatie hebben we het? En vaak gaat het ook over relatieve effectiviteit: als er meerdere behandelopties zijn, welke is dan het meest effectief? Bovenop deze medische inhoud komt ook de maatschappelijke opgave: rechtvaardigt de mate van effectiviteit van de betreffende zorg de inzet van schaarse middelen en mensen? De basis voor deze complexe afwegingen, moet steeds de onderliggende kennis zijn over wat waarde toevoegt en wat niet.”
Op dit moment is het zo dat we eigenlijk alleen voor de instroom van dure geneesmiddelen standaard toetsen op effectiviteit en kosten. Het Zorginstituut voert die beoordeling zorgvuldig uit: is het effectief en zo ja, is de mate van effectiviteit het geld waard. Daarbij hanteert het Zorginstituut een limiet van 80.000 euro per gewonnen levensjaar. “Het ingewikkelde is”, zegt Repping, “dat we in de rest van de zorg vaak helemaal niet standaard toetsen op effectiviteit en al helemaal niet op kosten, arbeidsinzet of duurzaamheid. De introductie van een duur apparaat of een andere werkwijze wordt niet officieel getoetst op toegevoegde waarde. Het systeem gaat er eigenlijk vanuit dat dit vanzelf gebeurt, maar dat gebeurt alleen als iemand daar subsidie voor aanvraagt (en krijgt), collega’s en andere ziekenhuizen meekrijgt om patiënten te includeren, de uitkomsten in de richtlijn krijgt en dan iedereen zo ver krijgt te gaan handelen volgens de nieuwe inzichten. Dat werkt verre van optimaal. Dat moet anders.”
Tekst: Pieter Lomans • Portretten: Mark Horn
Zinnige zorg of betaalbare, passende, doelmatige, houdbare, waardegedreven, uitkomstgerichte zorg? Het zijn volgens Sjoerd Repping allemaal concepten die hetzelfde beogen en grotendeels overlappen. Ze hebben als doel om zorg te leveren die bewezen waardevol is voor patiënten en geen zorg te leveren die niet van meerwaarde is. Om te bepalen welke zorg dat doet en welke niet, moet continu onderzoek worden gedaan.
Bij ongeveer een op de vijf mensen die op de spoedeisende hulp (SEH) terecht komen, denken artsen en verpleegkundigen dat er een infectie meespeelt. In die gevallen wordt een bloedkweek afgenomen om vast te stellen of het inderdaad om een infectie gaat en met welke bacterie precies. Bij slechts 15 procent van al die bloedkweken wordt een infectie vastgesteld en een deel hiervan blijkt achteraf ook nog vals-positief. “We nemen dus eigenlijk te veel bloedkweken af en behandelen soms patiënten voor een infectie die ze niet hebben”, zegt Prabath Nanayakkara, hoogleraar acute interne geneeskunde bij Amsterdam UMC.
Enkele jaren geleden vroeg hij zich af of de SEH zonder gevaar voor de patiëntenzorg misschien met minder bloedkweken toe kan. In heel Nederland gaat het al gauw om honderden bloedkweken per dag. Terugdringen van dat aantal draagt bij aan een doelmatigere acute zorg. Met machine learning ontwierp hij op basis van geanonimiseerde gegevens van duizenden SEH-patiënten in Amsterdam UMC een algoritme dat aangeeft of een bloedkweek wel nodig is. Dat algoritme weegt onder andere de beschikbare gegevens uit het Elektronisch Patiënten Dossier (EPD), zoals lichaamstemperatuur, bloeddruk en ontstekingswaarden, en bepaalt dan of er een lage kans is op een positieve bloedkweek. Op basis van dat algoritme-advies en de eigen waarneming kan de arts bepalen of er een bloedkweek afgenomen worden of niet.
“Dit algoritme hebben we eerst nog bij een aantal andere ziekenhuizen op betrouwbaarheid getest,” zegt Nanayakkara. “Ook daar bleek het goed te voldoen en zagen we dat met gebruik van dit algoritme, dat aan het EPD is toe te voegen, het aantal aanvragen voor een bloedkweek tot wel dertig procent is terug te dringen zonder gevaar voor de patiënt. De voordelen? Op de eerste plaats krijgen we zo minder onnodige diagnostiek, wat ook weer leidt tot minder vals-positieve uitslagen. In het algemeen leidt dat tot een betere behandeling van patiënten en kortere ziekenhuisopnames. Kortom, een doelmatigere, beter passende en betaalbaardere zorg.”
Het algoritme gaat vanaf half februari in een laatste onderzoeksfase meedraaien in het EPD van Amsterdam UMC. Nanayakkara: “Later dit jaar sluiten nog enkele andere ziekenhuizen aan bij deze gerandomiseerde dubbelblinde studie. Bij goede resultaten is het algoritme daarna landelijk – en zo mogelijk ook internationaal – uit te rollen.”



De afgelopen jaren zagen we steeds meer wetenschappelijk bewijs dat actieve betrokkenheid van patiënten en vooral ook hun naasten tot een betere kwaliteit van zorg en van leven leidt”, zegt Anne Eskes, universitair hoofddocent aan Amsterdam UMC en via een bijzonder lectoraat ook verbonden aan de Hogeschool van Amsterdam. “Dat hebben we zelf ook uitgezocht in een groot onderzoek bij driehonderd patiënten die een grote oncologische operatie moesten ondergaan. Bij 150 patiënten werd de gebruikelijke zorg geleverd, bij 150 patiënten ondersteunden familie of vrienden bij de ziekenhuiszorg. In dat laatste geval waren ze voortdurend aanwezig in het ziekenhuis en sliepen ze daar ook. Bovendien werd ze gevraagd ook mee te doen in de zorg. Dan gaat het om eenvoudige, maar belangrijke dingen zoals helpen bij het tandenpoetsen, wat praten over de actualiteit en alledaagse dingen, samen eten als dat kan, helpen bij het lopen van een rondje over de afdeling, het doen van ademhalingsoefeningen, aanwezig zijn bij het gesprek met artsen en verpleegkundigen; dat soort zaken.”
Het meenemen van de familie in de zorg en begeleiding van de patiënt bleek inderdaad tot meer tevredenheid te leiden. Niet alleen bij de patiënt, die zich minder alleen en meer gesteund voelt, maar ook bij de familie. Die blijft direct op de hoogte van alle ontwikkelingen en kan zinnige bijdragen leveren aan de zorg. Bovendien, en niet onbelangrijk, neemt de hoeveelheid thuiszorg die nodig is na ontslag af. Een win-win situatie dus: meer tevreden patiënten en familieleden én minder thuiszorg nodig waar de tekorten in personeel erg groot zijn.
“Binnen het concept van passende zorg is het belangrijk dat een ziekenhuis de familie ruimte biedt om betrokken te zijn bij de zorg van de patiënt”, zegt Eskes. “Lang niet elk ziekenhuis doet dat, dus daar is nog wel wat te winnen.” Eskes ziet ook, dat niet iedere patiënt bij ziekenhuisopname een familielid kan meenemen. “Het is zeker geen verplichting. Maar als je met meer familiebetrokkenheid de zorg deels kunt ontlasten, blijft die zorg tegelijkertijd beter beschikbaar voor de mensen die, om welke reden ook, die familiebetrokkenheid niet kunnen organiseren. Ook dat is winst.”
Anne Eskes
